Постинъекционные реакции: осложнения и побочные эффекты после проведения мезотерапии
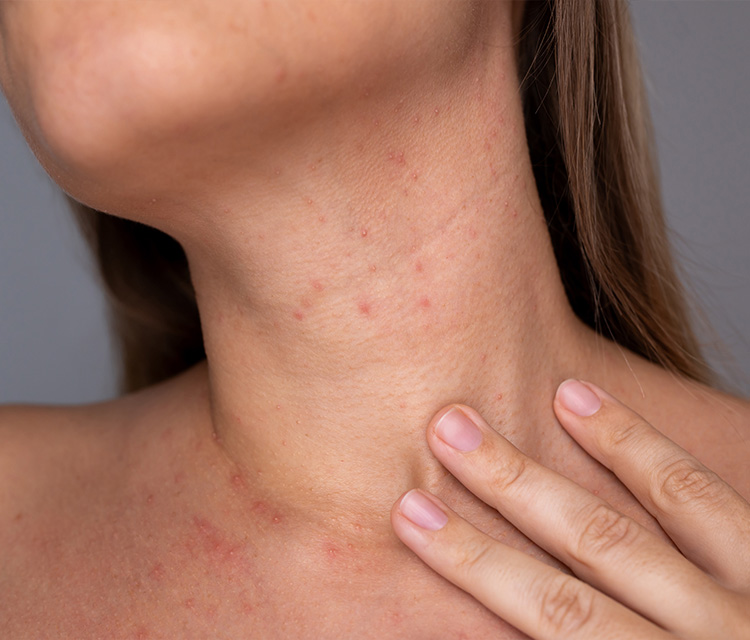
После всех инъекционных процедур существует риск развития непредвиденных реакций, и мезотерапия – не исключение. На последствия процедуры влияют разные факторы, многие из них зависят от организма пациента. Поэтому для специалиста важно знать не только о пользе процедур, но и обо всех возможных последствиях.
Побочные эффекты
Основное фармакотерапевтическое действие лекарственных средств могут сопровождать дополнительные эффекты, которые не имеют фармакологической ценности и поэтому считаются нежелательными. Такие эффекты обозначают как побочные. Они прогонозируемы, не приводят к ухудшению состояния пациента и проходят самостоятельно, без какой-либо терапии. В частности, побочными эффектами являются симптомы воспаления, развивающегося в коже в ответ на механическую травму иглой, – происходит активация клеточных структур, обеспечивающих барьерную функцию кожи.
Воспаление всегда имеет четкую и последовательную стадийность:
- альтерация (повреждение кожи);
- экссудация (активация и выброс биологически активных веществ);
- пролиферация (завершающая стадия).
В стадии экссудации в участок повреждения кожи мигрируют лимфоциты и макрофаги. Эти клетки обладают высокой резорбционной активностью и способностью к фагоцитозу. Они содержат широкий набор гидролитических ферментов и осуществляют внутриклеточное переваривание чужеродных антигенов. Активизируются и количественно увеличиваются плазмоциты – иммунные клетки, продуцирующие антитела-иммуноглобулины.
При мезотерапии можно наблюдать следующие побочные эффекты.
Боль
Причиной боли является как укол – механическая травма кожи, так и введение препарата с нефизиологическим уровнем pH (самыми комфортными будут субъективные ощущения пациента при введении растворов с рН 7,0-7,5). Болевой порог (порог болевого ощущения) – это не константа. Он зависит от индивидуальных особенностей личности, психологического состояния, локализации инъекций, фазы менструального цикла и других факторов. По моему глубокому убеждению, если мы говорим об аллопатической дермальной мезотерапии, то при проведении anti-age манипуляций пациенту не должно быть больно. Следует отметить, что есть группы препаратов, введение которых сопровождается выраженными болевыми ощущениями, несмотря на качественную анестезию.
Нервы кожи делятся на две группы:
- вегетативные (являются дендритами спинномозговых ганглиев) – регулируют работу желез, сосудов и мышц;
- цереброспинальные (берут начало от спинного мозга, являются аксонами нейронов передних и боковых рогов спинного мозга) – отвечают за разные виды чувствительности. Нейрорецепторами, отвечающими за болевую чувствительность (ноциорецепторами), являются свободные нервные окончания в дерме.
Боль – это механизм контроля целостности тканей. Биологическое назначение кожной боли – обеспечить защитную функцию кожи, то есть предупредить мозг о наличии угрожающего воздействия и предотвратить повреждение организма травмирующим агентом. Болевое раздражение приводит к цепной реакции, состоящей из вегетативного, дыхательного и поведенческого (включая психический) компонентов.
Ощущение боли может возникнуть в результате:
- раздражения механорецепторов поверхностных слоев кожи и распространяться по миелинизированным А-дельта волокнам (эпикритическая боль с четкой дифференцировкой ее локализации);
- влияния обменных и токсических факторов, которые нарушают деятельность клеток и передаются по немиелинизированным С-волокнам (протопатическая боль грубого, тупого характера, не дифференцированная по локализации).
Электрические импульсы от болевых рецепторов по афферентным волокнам идут в зону I задних рогов спинного мозга, а оттуда по аксонам содержащихся там нейронов через спиноталамический тракт в таламус.
Боль – это субъективное чувство, его интенсивность индивидуальна.
В зависимости от локализации источника боли принято разделять на:
- соматическую (поверхностную – кожную и глубокую – исходит от мышц, связок и костей);
- висцеральную, источником которой является спазм или ишемия полых органов.
В ответ на болевой импульс в дерме происходит активация клеточных структур, обеспечивающих барьерную функцию кожи, – в опасную зону мигрируют лимфоциты и макрофаги. Эти клетки обладают высокой резорбционной активностью и способностью к фагоцитозу. Они содержат широкий набор ферментов и осуществляют внутриклеточное переваривание чужеродных агентов. Активизируются и количественно увеличиваются плазмации – иммунные клетки, продуцирующие антитела-иммуноглобулины. Также при повреждении кожи выделяются химические соединения, рассматриваемые как медиатор боли. К таким веществам относятся гистамин, кинины (брадикинин, каллидин и др.), простагландины (например, ПГЭ2), возможно, ацетилхолин и некоторые метаболиты, в частности, ионы Н+ и К+. В зависимости от концентрации, эти вещества могут вызывать разнообразные по характеру и степени болевые ощущения: покалывание, жжение, сжимающая или режущая боль. Существуют специализированные болезненные рецепторы или ноцирецепторы, которые представляют собой свободные нервные окончания, расположенные в коже. Медиаторы боли влияют на эти рецепторы, в результате чего формируется болевой (ноцицептивный) сигнал. В отличие от других рецепторов, ноцирецепторы не способны адаптироваться.
Кроме ноцицептивной, действует антиноцицептивная система, которая имеет собственные функциональные и нейрохимические механизмы и обеспечивает подавление боли. Антиноцицептивная система ингибирует проведение ноцицептивных сигналов на всех уровнях нервной системы и ослабляет формирование болевого ощущения. К антиноцицептивной системе относятся образования, расположенные в различных отделах ЦНС: соматосенсорной области коры головного мозга, ядрах таламуса, гипоталамуса, околоводопроводном сером веществе, хвостатом ядре, ядрах шва, желатинозной субстанции в спинном мозге.
Возникновение боли может быть связано с фармакологическими особенностями вводимого вещества, например, вегетативная боль при введении препаратов сосудистого действия связана со спазмической вазоконстрикцией или вазодидятацией (резким сокращением или растяжением сосудистой стенки). По характеру висцеральная боль в результате введения ангиопротекторов – поздняя (возникает в дерме через 1-2 секунды, в гиподерме – через 20-30 секунд), четко локализована, быстро исчезает, пациент определяет ее как чувство жжения. Возникновение боли при введении ДМАЭ растворов, содержащих с недружественным рН и осмолярностью раствора ДМАЭ. Повлиять на механизм возникновения подобного болевого ощущения или изменить его характер на современном этапе развития медицины, к сожалению, невозможно.
Механизмы возникновения боли разнообразны, подытожить можно только следующим: максимально обезболивайте!
Эритема
В ответ на многочисленные уколы при проведении сеанса мезотерапии развивается первичная эритема. Ее интенсивность зависит от анатомо-физиологических особенностей кожи (уровень реактивности сосудов, вазомоторная неустойчивость и т.п.) и является симптомом воспаления, возникшего в результате травмы (уколов). В ряде случаев причиной эритемы может быть также фармакологическое действие вводимого препарата – если в его составе содержатся вещества, провоцирующие вазодилятацию. То есть причины развития эритемы две: механическая и фармакологическая. Эта эритема кратковременна и исчезает самостоятельно спустя некоторое время после процедуры. Но эритема может быть симптомом аллергической реакции или инфицирования: если она сохраняется больше суток и сопровождается дополнительной симптоматикой, то мезотерапевт должен трактовать ее как осложнение, провести дифференциальную диагностику, выявить причину и назначить соответствующее лечение.
Гематомы
Мезотерапия – слепой метод, множественные уколы, безусловно, могут сопровождаться случайным травмированием сосуда и образованием микрогематом. Усложняют процедуру нарушения микроциркуляции (отечность, пастозность кожи, сухость, так называемая «пергаментная» кожа и др.), повышенная хрупкость сосудов, нарушение свертывающей системы крови, прием на постоянной основе антикоагулянтов и антиагрегантов и многое другое. С целью профилактики гематом за 2-3 недели до предполагаемых процедур можно назначить пациенту в домашнем уходе применение средств, укрепляющих стенки сосудов: рутин, троксерутин, экстракты гинкго билоба, горной арники, донника лекарственного и т.д.
Осложнения
Рецидив герпеса
МКБ-10 B00 Инфекции, вызванные ВПГ (Herpessimplex), являются одними из распространенных осложнений, особенно при работе в назолабиальном участке. В идеале обычно при первичной консультации необходимо направить пациента на лабораторную диагностику, но на практике мы обычно ограничиваемся опросом.
В диагностике герпеса используют методы выделения и идентификации вируса и выявления вирусспецифических антител в сыворотке крови:
- вирусологические методы обнаружения вирусов простого герпеса;
- диагностика ПЦР;
- методы обнаружения антигенов герпеса;
- цитоморфологические методы;
- регистрация иммунного ответа к вирусу простого герпеса;
- оценка иммунного статуса.
Для определения вируса герпеса все большее распространение получают способы иммуноферментного анализа (ИФА). Полимеразная цепная реакция (ПЦР) уверенно определяет, каким вирусом герпеса – I или II типа – произошло заражение.
Важно выяснить у пациента, бывают ли и как часто манифестации герпетической инфекции. Ее чаще всего вызывают вирусы простого герпеса (ВПГ) – ВПГ-1 и ВПГ-2, антитела к которым обнаруживаются у 90-92% взрослого населения планеты. Инфицирование ВПГ-1 обычно происходит в первые три года жизни ребенка, а ВПГ-2 – в период полового созревания. По данным ВОЗ, заболевания, обусловленные ВПГ, занимают второе место в мире – 15,8%. Правильное понимание механизмов возникновения и развития герпесвирусной инфекции, сложностей взаимодействия различных звеньев иммунитета и особенностей их реагирования позволяет планировать дифференцированный подход к комплексной профилактике заболевания.
Оценка тяжести протекания ВПГ-инфекции
Легкое течение: не более 3 рецидивов в год, продолжительность рецидива – менее 7 дней, небольшая область поражения, общее состояние не страдает.
Течение средней тяжести: от 4 до 6 рецидивов в год, продолжительность рецидива – 7-14 дней, сыпь несколько/«сливные» очаги, нарушение общего самочувствия в момент рецидива.
Тяжелое течение: более 6 рецидивов в год, эпизоды рецидивов – до 2 раз в месяц, продолжительность рецидива – более 14 дней, нарушения физического и психического самочувствия, качества жизни при рецидиве и вне обострения.
Косметолог должен оценить тяжесть ВПГ-инфекции и при необходимости превентивно (супрессивная терапия) назначить пациенту этиотропный препарат: Ацикловир (Зовиракс), Валацикловир, Фамвир или другой. У большинства пациентов, получивших супрессивную терапию, рецидивы на несколько дней более короткие, протекают легче. К сожалению, в последнее время резко возросло количество людей, инфицированных вирусами, со стойкостью к лекарственным средствам к этиотропным противовирусным препаратам, поэтому полностью исключить риск развития такого осложнения невозможно.
Читайте также
- Гиперчувствительность и мезотерапия: диагностика аллергических реакций и токсических ответов
- Мезотерапия для возрастных пациентов: коррекция, основанная на морфотипах
- Коррекция инволюционных изменений: мезотерапия для возрастных пациентов
- Классика и современность: на что способна мезотерапия
- Мезотерапия: нестареющая классика
- Малоинвазивные методики: мезотерапия
- Мезотерапия: основной действенный метод воздействия на качество кожи
- Арсенал врача-косметолога: подборка продуктов по уходу за лицом